Obeziteti
Gjate dhjetëvjeçarëve të fundit mbishëndoshja është shpeshtuar së tepërmi thuajse kudo në botë. Më shumë se 1 miliard njërës në botë janë sot me mbipeshë trupore, nga të cilët 300 milion të dhjamosur rëndë. Në Evropë nga viti 1980 e këtej numri i njerëzve obez është rritur 3 herë. Alarmi është se ai po rritet edhe tek fëmijët. Nga viti 1970 numri i të rinjve dhe fëmijëve obezë ose me peshë të tepërt trupore në Evropë është rritur 10 herë. Obeziteti përbën tashmë epideminë më të re që po pushton heshturazi pandalshmerisht planetin. Prandaj e quajnë ndryshe “GLOBEZITET”. Prej padijes, nënvlerësimit, naivitetit shëndetësor dhe pasivitetit shoqëror po shtohen me ritme te frikshme bashkë me të, problemet shëndetësore dhe shoqërore që ai krijon. Disa prej sëmundjeve më të rrezikshme që vijnë si pasojë e të ngrënit pa kriter janë ato kardiovaskulare, hipertensioni dhe kanceret e ndryshëm që mund të jenë fatalë për jetën
Paradokset e dhjamosjes
Varfëria, paaftësia dhe padija për të zgjedhur dhe për të blerë, ushqimet e duhura, të mira për shëndetin, kanë krijuar një lloj të ri kequshqyerje e cila nuk lidhet aq me sasinë e ushqimit të konsumuar, se sa me cilësinë e tij, me përbërjen, gatimin, ofrimin, shit -blerjen, reklamimin, përzgjedhjen dhe preferencat e reja të ushqimit dhe kalorazhin e lartë.Veçanërisht në shtresat e varfra dhe në grupet e defavorizuara të popullsisë është shtuar ndjeshëm konsumi i ushqimeve të pasura në sheqerna dhe yndyrna shtazore të cilat janë me te lira si çmim, por fatkeqësisht janë dëmtuese për shëndetin.
Për pasojë obeziteti, dikur frikë kryesisht e të pasurve, po shtrin putrat e tij tani edhe në territoret e vendeve të varfra shume milionëshe.
Tregu i lire dhe obeziteti
Ushqimi i njerëzve ndikohet nga të ardhurat mesatare, produksioni ushqimor, furnizimi, shpërndarja, tregtimi, reklamimi dhe konsumimi i tyre. Demokratizimi dhe tregu i lirë falë ndryshimeve madhore ekonomiko – shoqërore në botë mundësuan rritjen e produktivitetit, shkëmbimin e lirë, globalizimin e biznesit ushqimor dhe kulinar dhe furnizimin me ushqime të shumëllojshme,. Veç kënaqësive, ato krijuan rreziqe të reja për shëndetin e njerëzve si konsumimin e tepërt të disa ushqimeve potencialisht të rrezikshme për shëndetin veçanërisht ato të parapërgatitura, të industralizura, të superkoncentruara me sheqer, yndyrna shtazore, alkool dhe në tërësi me kalorazh shumë të lartë.
Tregu i lire dhe reklamimi krijojne preferenca të reja dietetike ushqimore të popullatës sidomos në qytet. Ushqimet natyrale me produkte të freskëta, zarzavate, fruta, fibra, bukë të zezë, qumësht dhe produktet tradicionale të tij po lihen pas dore, si “demodé”. Në vend të tyre ushqimi i industrializuar, më shpesh i importuar, i gatshëm , gjysmë i gatshëm (Fast Food, Sandviç, Mac Donald Doner, Coca Cola, Fanta, Çokollata, dhe pijet alkoolike te forta) me shije të reja por me kalorazh tepër të lartë dhe përbërje ushqimore kryesisht yndyrore, sheqerore dhe alkoolike kane pushtuar tregun dhe tryezat. .Bashkë me to po spostohet gradualisht dhe vendi i ngrënies: nga ai tradicional familjar shtëpiak në atë “me shoqëri” në lokal. Edhe tradita e marrjes së ushqimit nga shtëpia me vete në çantë për ta konsumuar gjatë pushimit të drekës në punë ose në shkollë, po zëvendësohet me blerjen e tij të gatshëm nëpër kioska, pika shitje ambulante apo automate të vendosura kudo në qendra pune ose shkolla.
Një rrjet i panumërt restorantesh, baresh, qebaptoresh, pastiçeri në tezga, kioska apo lokale super luksoze kanë mbirë kudo, në rrugë, shkolla, qendra pune dhe banimi. Fale globalizmit ushqimet e kuzhina te huaja kineze, indiane, meksikane, orientale, picat italiane e suflket greke kane kapercyer kufijt e shteteve dhe po konkurojne kudo me ato tradicionalet lokale.
Të gjitha së bashku kanë krijuar “BUM” ushqimor dhe kalorik të paparë që i tërheq njerëzit me kënaqësitë dhe shijet e reja gastronomike dhe kulinare aq të lakmuara, por të paplotësuara dot ndonjëherë.më parë
Rrezikun e dytë sinergjist me të parin e përbën rehatia fizike. Një stil i ri jetese po përhapet i karakterizuar me aktivitete fizike dhe veprimtari muskulore të pakësuar. Ai është pasojë e urbanizmit, shpërnguljes masive nga fshati në qytet, automobilizmit, që zëvendësoi ecjet e dikurshme me këmbë ose biçikletë , ashensorëve, në vend të ngjitjeve të shkalleve në këmbë, qëndrimit të stërzgjatur përpara TV, kompjuterëve, pra pasivitet, në vend të lëvizjeve aktive, sporteve dhe punës së mëparshme të lodhshme muskulore fizike.
.
..
Ku është e keqja?
E keqja është se ushqimi nuk është si ajri i frymëmarrjes. Organizmi gjatë frymëmarrjes merr dhe mban vetëm aq ajër sa i duhet, tepricën e nxjerr. Me ushqimin nuk ndodh kështu. Ushqimi është “karburanti”, nga djegia e të cilit vihen në lëvizje dhe punë të pandërprerë qelizat e trupit. Tepricat e tij, organizmi nuk i flak, por i depoziton si “karburant” rezervë. Ky është mekanizëm fiziologjik mbrojtës i organizmit për ti përdorur rezervat në rastet e mungesës së ushqimit. Depozitimi i tepricave kalorike kryhet në formë dhjami. Ky formohet nga kaloritë e tepërta të ushqimit dhe nga mos lëvizja, nga mbi ushqyerja dhe mos djegia prej trupit të kalorive të marra me ushqim. Depozitimi, ndonese me synim pozitiv kur shtohet progresivisht, se tepermi deri në obezitet kthehet, për fat të keq me kohë në një rrezik si “bombë me sahat” e heshtur brenda organizmit
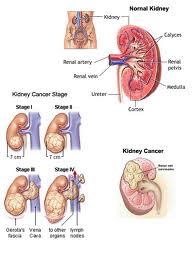
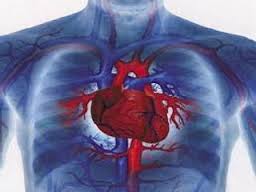
E keqja e obezitetit nuk është vetem estetike. Ai krijon sëmundje dhe vret. Madje është një nga shkaktarët kryesorë për lindjen dhe rëndimin e sëmundjeve të një liste të gjatë sëmundjesh kronike: Bilanci i mbrapshtive të tilla të tij ne bote është i madh: 600 milion njërëz me hipertoni arteriale, 177 milion me diabet, 20 milion me kancer, dhe 20 milion me sëmundje ishemike te zemrës e të arterieve të trurit.
Nëpërmjet sëmundjeve të mësipërme u raportuan se vetëm në vitin 2005 obeziteti shkaktoi vdekjen e 35 milion njerëzve : 7 milion prej sëmundjes ishemike të zemrës, 5 milion aksidentet vaskulare të trurit, 7 milion nga hipertensioni, 7 milion kanceri, 4 milion të vdekur në vit i atribuohen diabetit, 4.4 hiper kolestrolit. Cilat luftëra, epidemi apo katastrofa natyrale i kanë shkaktuar njerëzimit kasaphanë më të madhe se kjo? Shtojmë këtu edhe barrën financiare dhe psiko-emocionale të lidhur me diagnostikimin dhe mjekimin e tyre e cila është kolosale për pacientët dhe familjet e tyre, si në rrafshin individual, ashtu edhe atë shoqëror. Shpenzimet janë në rritje deri në nivele të papërballueshme si në vendet perëndimore të përparuara, ashtu edhe ne vendet ne zhvillim.
Të mos ndalosh një të keqe të evitueshme është faj
Dëmet e paralajmëruara të obezitetit nuk janë kurrsesi fatale. Përkundrazi janë në një masë të madhe të evitueshme. Mbi 80 % e sëmundjeve ishemike të zemrës, 90 % e diabetit të të rriturve dhe një treta e numrit të sëmurëve me kancer, pra edhe te rasteve të vdekjeve ose vuajtjeve të lidhura me to, është vërtetuar se mund të parandalohen. Duhen për këto vetëm tre masa të thjeshta, jo të kushtueshme dhe të realizueshme kudo: dietë ushqimore, aktivitet i përditshëm fizik dhe mospirje ose ndalim i duhanit.
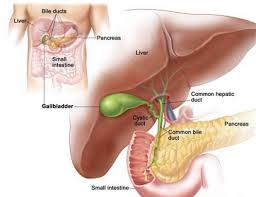
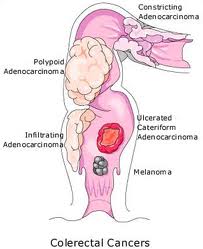
Këto shtresa dhjami janë tepër të rrezikshme për shëndetin e njeriut, pasi janë shkaktare të një sërë sëmundjesh të rrezikshme si: diabet i tipit 2, hipertension, sëmundje isemike të zemrës e të arterieve të trurit, sëmundje të tëmthit, disa tipa kanceri si të mitrës, ovareve, gjirit, zorrës, tëmthit, prostatës, mëlçisë etj.
Gjithashtu, obeziteti shkakton edhe shumë probleme psiko-sociale, si nocioni i fajësisë së peshës apo realitetin social të paragjykimit që ekziston në rastet e punësimit të njerëzve mbipeshë. Ndërsa te fëmijët, obeziteti shfaq probleme të tjera, siç është përparimi i ulët në mësime. Sipas një studimi të fundit të Bankës Botërore, në krahasim me dhjetë vjet më parë, në Shqipëri vdekshmëria nga sëmundjet e zemrës, të rruazave të gjakut dhe kancerit është rritur në 40 për qind dhe vetëm sëmundjet kardiovaskulare, që vijnë si pasojë edhe e mbipeshës, zënë 50 për qind të totalit të vdekjeve në vendin tonë. Sëmundje të tjera që shkaktohen nga kequshqyerja janë: sëmundjet e veshkave, diabete të ndryshme apo dobësi trupore. Por gjithashtu, mund të jetë edhe shkaktar i shumë sëmundjeve të stomakut, në rastin kur përdoren karbohidrate, të cilat përmbajnë një sasi të konsiderueshme aciditetesh.
• Obeziteti është shkaktar kryesor në uljen e mundësisë për shtatëzani tek ciftet.
• Obeziteti përbën një pengesë të madhe për çiftet që dëshirojnë të kenë një fëmijë. Tek femrat me një indeks trupor mbi 29, vihet re një ulje me 4% e mundësisë së ngeljes shtatzënë për çdo njësi shtesë në peshë.
• Obeziteti shfaqet si faktori më i rëndësishëm ndikues në prodhimin e vezoreve, sepse me rritjen e peshës rritet dhe rezistenca e insulinës. Me rritjen e rezistencës së insulinës nga njëra anë shfaqen probleme me vezoret e nga ana tjetër sëmundje si diabeti dhe tensioni i lartë të cilat vështirojnë më shumë mundësinë e fillimit të një shtatzënie. Prandaj gjëja e parë që duhet të bëjnë gratë mbi peshë është të shpëtojnë nga kilet e tepërta.
• Çrregullimi i vezoreve dhe disekuilibri i krijuar në nivelin e hormoneve është një nga problemet më të shpeshta të shfaqura para fillimit të një shtatzënie. 40 % e rasteve të sterilitetit tek femrat shkaktohen nga vezoret. Një pjesë e madhe e kësaj mesatareje përbëhet nga të sëmurë obezë dhe ato me sindromën polikistike over.
• Rritja e rezistencës së insulinës tek gratë obeze mundëson prodhimin e tepërt të hormonit mashkullor testosteronit. Testosteroni i shndërruar në qeliza yndyrore në trup ndikon në prishjen e mekanizmit të prodhimit të vezoreve dhe të cilësisë së tyre. Krahas kësaj mendohet se ai është shkaktar i çekuilibrit hormonal të ostrogjenit në qelizat yndyrore.
• Megjithëse kilet e tepërta njihen si shkaktare të prishjes së procesit të prodhimit të vezëve, akoma nuk dihet arsyeja se pse gratë obese të cilat kanë një prodhim të rregullt vezoresh nuk mbesin shtatzënë. Krahas kësaj obeziteti ndikon negativisht edhe në cilësinë e embrionit sepse ai e ka të vështirë të mbahet tek mitra ose shtatzënia mund të mbyllet me abort.
• Ul numrin e spermës
• Tek meshkujt obezë rritet sasia e ostrogjenit në qelizat yndyrore dhe ulet niveli i testosteronit. Ulja e këtij hormoni ndikon negativisht në cilësinë e spermës. Një studim i realizuar në Spanjë tregoi se obeziteti është shkaktar i uljes së sasisë së spermës tek meshkujt. Ndërkohë që numri i spermës tek meshkujt me një indeks trupor normal apo pak mbi normalen ndryshon në mes 52,8-53,2 milion tek meshkujt obezë kjo shifër bie në 44,8 milion. Pra 15 % më pak se tek meshkujt me peshë normale.
• Ul mundësinë e shtatzënisë
• Sipas një studimi të zhvilluar në SHBA mbi 3 mijë çifte është parë se femrat me një peshë ideale trupi kanë 43 % më shumë mundësi të mbesin shtatzënë sesa femrat obeze. Ndërkohë që mundësia e ngeljes shtatzënë tek femrat me një indeks trupor mbi 35 është 26 % më pak se tek femrat me një peshë ideale, tek femrat obeze kjo mundësi është 46 % më e ulët.
• Obeziteti pengon dhe fekondimin artificial
• Gjatë aplikimeve për fekondim artificial vezoret e grave obeze i përgjigjen më pak ilaçeve hormonale dhe për këtë arsye shtohet afati dhe sasia e ilaçit. Krahas kësaj mesatarja e mbajtjes së embrionit në mitër është më e pakët se tek gratë me peshë normale.
• Një tjetër problem me të cilin përballemi në obezitet rreziku i lartë i abortit edhe pas kapjes së embrionit në mitër. Specialistët sugjerojnë shtyrjen e fekondimit artificial derisa trupi të bie në një indeks trupor nën 35. Prandaj dhe këshilla e parë e doktorëve në këtë rast dhënë femrave obeze është dobësimi nën kontrollin e një specialisti të endikronologjisë dhe sëmundjeve të metabolizimit. Ndërkohë që bashkë me dobësimin rritet dhe mundësia e shtatzënisë femra mbrohet dhe nga probleme të tjera që mund të shfaqen gjatë shtatzënisë si hipertensioni, diabeti, fëmija i madh e të tjera.
• Mjafton humbja e 5 % të peshës së tepërt
• Para se të fillojnë kurën, femrave mbipeshë u sugjerohen dieta, sporti dhe ndryshimi i zakoneve të jetesës. Studimet kanë treguar se dobësimi vetëm me 5 % mundëson një rregullim të funksioneve riprodhuese. Por rënia në peshë me dieta të rënda apo dobësimi i shpejtë ndikon në cilësinë e vezëve dhe shkakton çrregullime në fekondim. Prandaj specialistët sugjerojnë dobësimin me 4-5 kile në muaj.
Koordinimi i munguar
Dihet qe ushqimi i popullatës , është produkt shumë sektorial: i bujqësisë, transportit, tregtisë, kultures , edukimit, medias dhe natyrisht shëndetësisë.
Është pikërisht ky koordinim midis sektorial që është shndërruar tani në prioritet si për OBSH ashtu edhe FAO – n, të cilat po punojnë për një strategji të përbashkët në mbrojtjen e njerëzve nga obeziteti dhe ushqimi jo i shëndetshëm. Një ëorkshop në vitin 2004 në Kubë inicioi bashkëpunimin e këtyre dy organizatave nderkombtare në një program të përbashkët bashkëpunimi dhe marrëveshje për shëndetin. Ne sinergji me nje “Platforme Evropiane veprimi per Dieten , Aktivitetin Fizik dhe Shendetin” si edhe nje politike e perbashket bujqesore eshte formuluar dhe po zbatohet nga BE
Një rezolute dhe strategji e re shprese për ushqimin e popullatës
Ishte perseri OBSH e para që me raportin e saj të vitit 2002 “Strategjia globale për dietën, veprimtarinë fizike dhe shëndetin” reagoi fuqishëm ndaj shtimit të rreziqeve për shëndetin dhe të sëmundshmërisë kronike të lidhur me to.
Ajo rekomandoi 6 drejtime strategjike për kontrollin, minimizimin dhe parandalimin e tyre.
Përdorimi sa më i shumte në ushqimin e përditshëm të popullatës i zarzavateve, dhe
frutave te fresketa (minimum 400 gr në ditë ) dhe ushqimeve me përmbajtje të lartë fibre.
Menyra e shpëtimit nga obeziteti:
1. Promovim i veprimtarisë së përditshme fizike,( minimum 30 minuta ecje në ditë) ;
2. Minimizim i konsumit të yndyrnave shtazore në raport me ato me origjinë bimore;
3. Kufizimin e produkteve ushqimore me përmbajte të lartë të yndyrnave , kripërave dhe
sheqernave të lira;
4. Mbajtjen e peshës trupore në shifra optimale, evitimin e shtimit në peshë;
5.Mospirjen ose ndërprerjen e duhanit.